子宮腺筋症Q&A Ver.4
霞ヶ浦医療センター産婦人科
子宮腺筋症専門外来編
(2024年5月8日改訂)
I.原因
1.子宮内膜症ってどういう病気ですか。2.子宮腺筋症と子宮内膜症はどこが違うんですか。
3.どうして子宮腺筋症になるんですか。
4.子宮腺筋症になりやすい体質はありますか。
5.子宮腺筋症は自然に治りますか。
6.子宮腺筋症は必ず治療が必要ですか。
7.子宮腺筋症の種類を教えてください。
8.子宮筋腫との違いを教えてください。
II.症状
9.月経痛について教えてください。10.子宮腺筋症の症状を教えてください。
11.子宮腺筋症になると必ず何らかの症状が出ますか。
12.痛みはどのように評価するのですか。
13.子宮腺筋症はどうして痛むんですか。
14.自分の月経量が多いか少ないかはどのように判断したらよいですか。
15.月経痛と同時に肛門や足が痛むのは何故ですか。
16.月経時に吐き気が強いのですが、何故ですか。
III.診断
17.子宮腺筋症の診断はどのようにつけるのですか。18.子宮腺筋症と診断されたら必ず治療が必要ですか。
19.子宮腺筋症は必ず診断できますか。
20.子宮腺筋症の検査にはどのようなものがありますか。
21.子宮腺筋症は超音波検査で判りますか。
22.子宮腺筋症はMRI検査で判りますか。
23.子宮腺筋症は血液検査で判りますか。
24.子宮腺筋症の診断が遅れるのは何故ですか。
25.子宮腺筋症は自分で診断できますか。
IV.治療
26.子宮腺筋症の治療法を教えてください。27.子宮腺筋症に対する薬による治療法(薬物療法)について教えて下さい。
28.子宮腺筋症に対するホルモン療法について教えて下さい。
29.ミレーナについて教えて下さい。
30.子宮内膜アブレーションについて教えて下さい。
31.UAEについて教えて下さい。
32.子宮を取らずに子宮腺筋症は治りますか。
33.子宮腺筋症核出術とはどのような手術ですか。
34.子宮腺筋症核出術について教えて下さい。
35.子宮を摘出してホルモン異常は生じませんか。
36.子宮腺筋症核出術後に妊娠して、危険は無いですか。
37.子宮腺筋症核出術の適応年齢は何歳までですか。
38.子宮腺筋症核出術の種類を教えてください。
39.もう、子供は要りませんが、その時の最適な治療法は何ですか。
40.再発でも手術はできますか。
41.子宮腺筋症核出術自体に危険性はありませんか。
42.子宮腺筋症核出術は必ず再発するといわれましたが本当ですか。
43.子宮腺筋症核出術はどうして保険が利かないのですか。
44.先進医療について教えてください。
V.予後
45.治療後の再発率を教えてください。46.子宮腺筋症核出術後の妊娠率を教えて下さい。
47.子宮腺筋症があっても妊娠できますか。
48.治療すれば妊娠の可能性は高くなりますか。
49.子宮腺筋症はがんになりますか。
50.手術後はどのように管理するのですか。
51.妊娠すれば良くなると言われましたが、本当ですか。
I.原因
1.子宮内膜症ってどういう病気ですか。
それにはまず、子宮内膜について説明しなければなりません。子宮内膜というのは子宮の一番内側を覆っている組織です。月経が終わると、卵巣から出る卵胞ホルモン(エストロゲン)という女性ホルモンの刺激を受けて増殖して厚みを増してゆきます。この時期を増殖期内膜といいます。排卵後は卵胞ホルモンに黄体ホルモン(プロゲステロン)の刺激が加わって、分泌期内膜に変わり、受精卵の受け容れ体制を整えます。卵管の中で受精した受精卵は子宮の中に運ばれて、分泌期になった子宮内膜の中に潜り込みます。これが受胎といわれる現象です。つまり、子宮内膜は受精卵を育てるベッドといえます。
一方、妊娠が成立しないと、排卵後14日目頃に卵胞ホルモンと黄体ホルモンの血中濃度が急速に下がります。すると、子宮内膜は剥がれ落ち、この時に出血を伴ってくるので、月経という形で目に見えるようになるわけです。その後、再び新しい子宮内膜が増殖し、妊娠に最適な環境を作ります。
このように、子宮内膜は女性ホルモンの刺激で増殖、分泌、剥離を繰り返しています。
この子宮内膜が子宮の内側以外のところにできてしまうことがあります。これが子宮内膜症です。一番の多いのが卵巣で、卵巣に子宮内膜ができると、ここで月経と同じ現象が起こります。この時、出場所のない血液が卵巣に溜まり、卵巣が腫れてきます。月経痛の原因になったり、癒着の原因になったりします。不妊の原因にもなります。卵巣に溜まった古い血液はチョコレート色になるのでチョコレート嚢胞(嚢腫)と呼ばれます。
2.子宮腺筋症と子宮内膜症はどこが違うんですか。
子宮内膜症は子宮の筋肉の中にもできることがあります。過去には、子宮にできる子宮内膜症を内性子宮内膜症、子宮以外にできる子宮内膜症を外性子宮内膜症と、同じ子宮内膜症という病名で呼んでいました。しかしながら、子宮の筋肉の中にできる子宮内膜症と卵巣や腹膜にできる子宮内膜症は、でき方が全然違うということが判ってきて、違う病気ではないかと考えられるようになってきました。
すると、「違う病気が同じ名前ではまずいのではないか」ということになり、子宮にできる子宮内膜症、つまり、内性子宮内膜症を子宮腺筋症と呼ぶようになったのです。
このように、子宮腺筋症は子宮内膜症に比べて新しい病名なので、世の中に余り知られていないのです。
3.どうして子宮腺筋症になるんですか。
その理由は今でも良くわかっていません。ただ、幾つかの説はあります。最も信頼性のあるのは、正常の子宮内膜が、何らかの原因によって子宮の筋肉の中に潜り込んでしまうという説です。つまり、子宮腺筋症と正常の子宮内膜は連続していて、子宮の内側から外側に広がって行き、その深さが一定以上に達すると月経痛などの症状が出てくると考えられています。
正常の子宮内膜が筋肉の中に入っていくきっかけとして一番多いのが妊娠です。ですからこのタイプは妊娠の既往のある方に多いことになります.過去の分娩や流産、人工妊娠中絶などがこれに当たります。
2番目の説が子宮内膜症と同じようにして発生するというものです。子宮内膜症は何らかの原因で子宮内膜が子宮の内側以外のところにできてしまう病気です。できる場所として一番の多いのが卵巣ですが、これが、子宮の外側の壁にもできることがあります。これが原因で発生した子宮腺筋症は子宮の外から中に向かって広がってゆくことになります。子宮の後壁に多く、また、骨盤の中、特に子宮の後ろ側に強い癒着を生じます。
3番目の説は、子宮の筋肉の中に置き去りにされた子宮内膜から発生してくるというものです。体が発生してくるときに、もともと子宮内膜になる元の細胞が全部子宮の内側に集まらず、一部子宮の筋肉の中に残ることがあります。すると、ここから子宮内膜が発生するわけですが、これは子宮の中と繋がっていないので、思春期になって、ここで月経現象が起きたときに、出場所のない血液が子宮の筋肉の中に溜まり、痛みが出ることになります。このタイプの特徴は若い人に多いこと、嚢胞性といって、血腫を作ることです。当院で経験された子宮腺筋症患者の最年少は14歳でした。
4.子宮腺筋症になりやすい体質はありますか。
子宮腺筋症は子宮内膜症と同じく、現代病です。つまり、最近になって増えてきた病気。ある意味では先進国に多い病気と言えるかも知れません。このことは生活環境や食生活が誘因になる可能性を示していますが、体質や遺伝性ということは言われていません。原因として妊娠が挙げられていますので、若い頃に人工妊娠中絶を受けたり、子宮内膜症と同じ原因で発生することがあるので、若い頃から月経痛が強い人に発生しやすいということは言えるでしょう。
5.子宮腺筋症は自然に治りますか。
子宮腺筋症は閉経すれば自然に治ります。子宮が正常になるわけではありませんが、子宮腺筋症の維持、増殖にはエストロゲンという女性ホルモンが必要なため、閉経してこのホルモンが下がると腺筋症も小さくなります。また、腺筋症という病気自体は悪性の病気ではありませんから、月経痛や過多月経といった月経に随伴する症状が無くなれば完全に治らなくても問題ないわけです。
閉経以外で腺筋症が自然に治ることはありません。むしろ、性成熟期においては、腺筋症は徐々に大きくなり、症状も強くなると考えたほうがよいでしょう。
6.子宮腺筋症は必ず治療が必要ですか。
一般的に子宮腺筋症は月経痛や過多月経の原因になります。したがって、月経痛や過多月経に耐えがたく、患者さんは治療を希望します。ところが、ごく稀にこのような症状を現さない子宮腺筋症もあります。このような場合には圧迫症状などがない限り治療の必要はありません。卵巣チョコレート嚢胞からは卵巣癌が発生することがありますが、子宮腺筋症からの子宮体癌発生の報告は極わずかですので、癌化を前提として治療を考える必要もありません。
子宮腺筋症は妊娠に対しても非常に不利に働くので、不妊の場合には、症状が無くても不妊の治療目的で手術することはあります。
7.子宮腺筋症の種類を教えてください。
正式に学会で決めた子宮腺筋症の分類はまだありませんが、術前のMRI画像によって、子宮腺筋症がどこからできてくるかと子宮のどこにできているかによって分類するのが一般的です。子宮腺筋症が子宮の内側からできてくる場合を1型、子宮の外側からできてくる場合を2型、筋肉の中からできている場合を3型と呼んでいます。1型は妊娠の既往のある場合に多く、2型は子宮内膜症と合併して骨盤内に強い癒着のあることが多く、3型は若い方で嚢胞性腺筋症の型をとることが多いという特徴があります。一方、できる場所によって、子宮の一部に腺筋症が限局している場合を部分性、子宮全体が腺筋症で置き換えられているような場合を全周性と呼んでいます。霞ヶ浦医療センターで行っている子宮腺筋症核出術は、子宮腺筋症の位置や局在、占拠範囲によって術式を変えています。従って、どの術式を選択するかという点で分類は重要です。
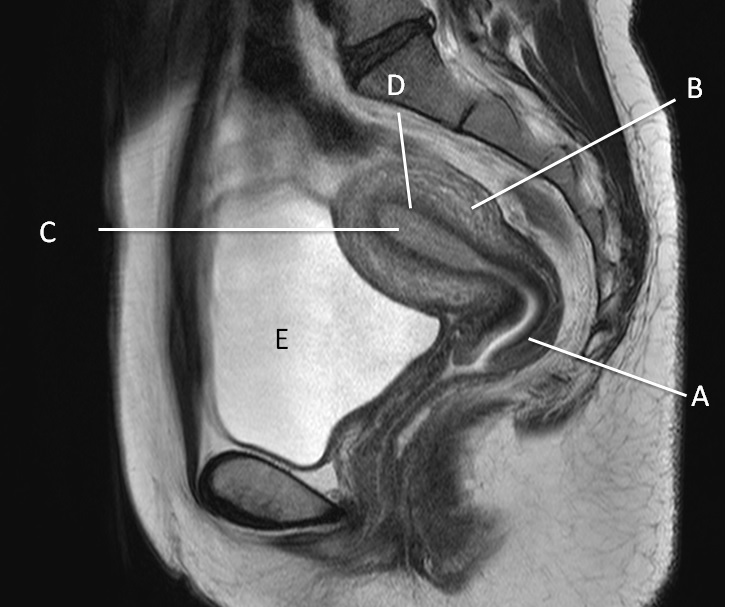
正常の子宮のMRI像。
A:子宮頸部、B:子宮体部、C:子宮腔、D:ジャンクショナルゾーン(J.Z.)、E:膀胱
これは体を正中で、縦に切ったところです。左側がお腹、右側が背中になります。子宮は頚部と体部に分かれ、体部の中央に子宮腔があります。子宮の前側と後側の壁の厚みは同じです。子宮腔はジャンクショナルゾーンと呼ばれる黒い帯状の部分で囲まれています。
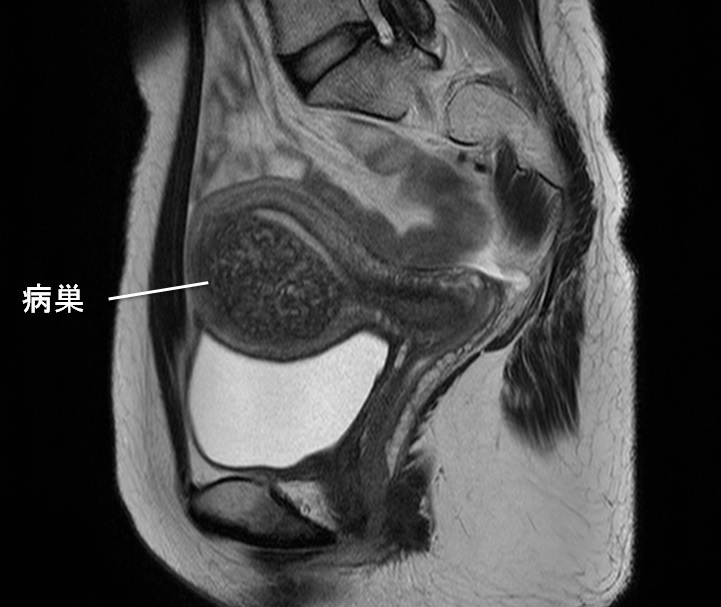
子宮前壁の1型の腺筋症のMRI像。
このタイプの子宮腺筋症はMRI画像上、J.Z.の拡大として描出されます。前壁のJ.Z.が拡大し、中に白いスポットが見えます。この部分が子宮腺筋症の病巣です。この病巣は子宮腔とは連続していますが、前壁の子宮の表面との間には正常の筋層があります。このことから、この子宮腺筋症が子宮内膜側から発生した1型であることがわかります。
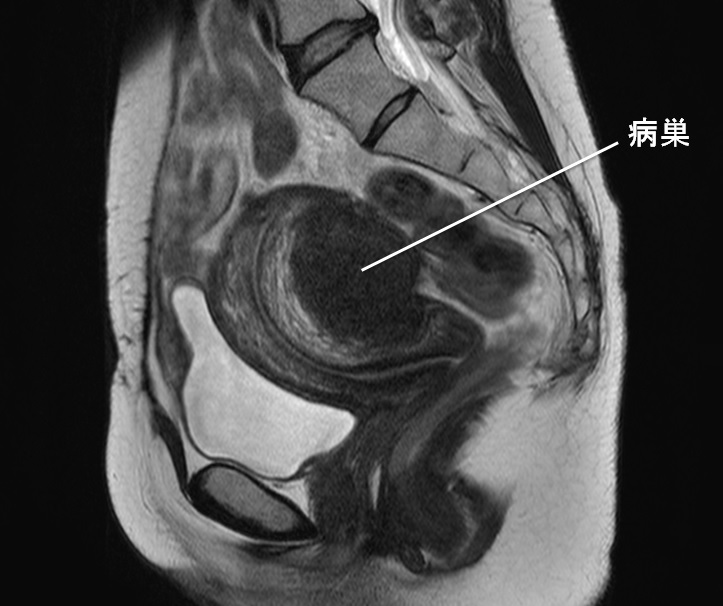
子宮後壁の2型の腺筋症のMRI像。
子宮体部は後ろ側に曲がっています。これを後屈といいます。後壁が厚く、黒い部分が見られます。この部分が子宮腺筋症の病巣です。この病巣は後壁の子宮表面とは連続していますが、子宮腔はJ.Z.で囲まれ正常です。このことから、この子宮腺筋症が子宮の後壁表面から発生した2型であることがわかります。
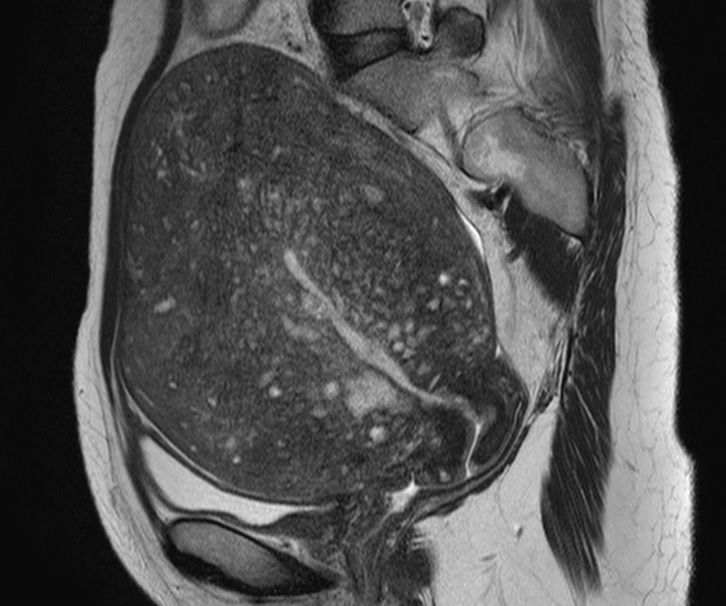
全周性の子宮腺筋症のMRI像。
子宮は全体に腫大し、J.Z.は識別できません。全体に白いスポットが点在しています。子宮全体が腺筋症で置換されている全周性腺筋症の像です。
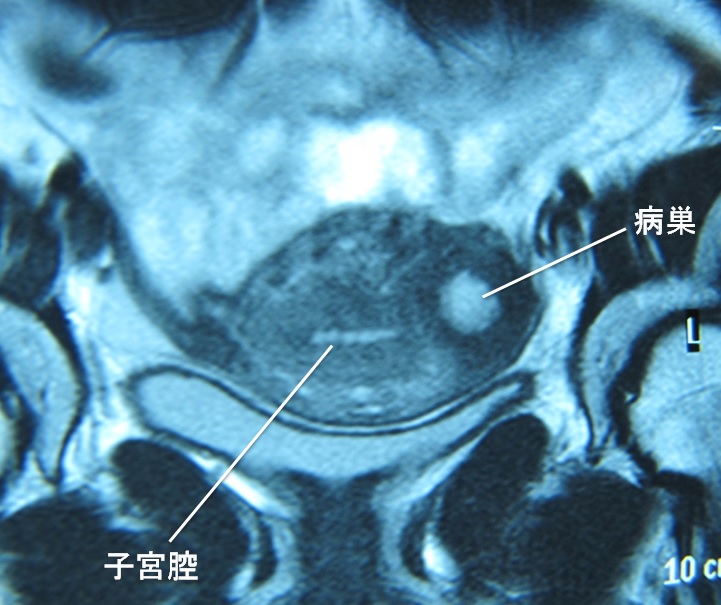
嚢胞性腺筋症のMRI像。
これは子宮体部を輪切りにしたところです。中央の子宮腔の右側に、血液を貯留した白い円形の病巣があります。これが嚢胞性腺筋症です。嚢胞性腺筋症はこのように、子宮の側壁にできる特徴があります。
8.子宮筋腫との違いを教えてください。
子宮腺筋症と子宮筋腫は類似点が多く、また合併することも多いので一括して扱われることが多いのですが、実は全く違う疾患です。判りやすくまず類似点から説明しますと、両者とも子宮が大きくなります。性成熟期の30代に多い病気です。閉経するとそれ以上大きくならず、徐々に縮小します。過多月経の原因になります。MRI検査では鑑別することは簡単ですが、より普及している超音波検査では、区別しにくいことがあります。
最大の違いは、子宮筋腫は月経痛の原因にはならないことです。
子宮筋腫というのは、子宮筋が腫瘍化してできた腫瘍、所謂こぶです。それに対して、子宮腺筋症は子宮内膜類似の組織が子宮の筋層内にできたものですから、腫瘍ではありません。
子宮筋腫は正常の子宮筋との境界が明瞭で、芋掘りのように筋腫だけ取る(このような操作を核出術といいます)ことができますが、子宮腺筋症はこのような方法ではとれません。そこで、特殊な方法(高周波切除器の使用)が必要になるわけです。
II.症状
9.月経痛について教えてください。
月経時の腹痛を月経痛といいます。軽度の月経痛は健康な女性でも25%が自覚しています。鎮痛剤を服用したり、日常生活が辛いなどの強い月経痛も5%程度の女性にはあります。このような、いわば体質的な月経痛を機能性の月経痛と呼びます。これに対して、月経痛の原因になる基礎疾患があって、そのために強い月経痛が引き起こされていることもあります。代表的な疾患が子宮内膜症と子宮腺筋症です。このような月経痛を器質的な月経痛と呼んでいます。月経痛の原因は、月経時に子宮内膜から放出されるプロスタグランディンというホルモンによって、子宮が強く収縮するためと考えられています。したがって、ロキソニンやボルタレンといったプロスタグランディンに拮抗する作用を持つ薬が月経痛には有効とされています。
10.子宮腺筋症の症状を教えてください。
子宮腺筋症は子宮内膜と似た組織が子宮の筋肉の中にできる病気ですが、この時に子宮が増大します。正常の子宮の大きさは鶏の卵くらいとされていますが、これが大人の男性の握り拳くらいの大きさになることがあります。子宮筋腫と違って、それ以上の大きさになることは少ないですが、中には子供の頭の大きさ、ごく稀には大人の頭の大きさまで大きくなることもあります。このようになると当然腹部膨満感、下腹が出っ張ってきます。その他の症状としてもっとも多いのが月経痛と過多月経です。月経痛は典型的には、「出産した2年後に突然自覚した強い月経痛」というような形で起こることが多いですが、高校生の頃から強い月経痛を自覚し、それが徐々に強くなることもあります。
過多月経は月経時の出血量が多いことをいいます。月経量を他人と比較することは通常できませんので、貧血にならない程度の月経量であれば正常と考えて良いでしょう。これに対して、子宮腺筋症の過多月経は強烈で、出血が持続してトイレから出られない、夜用のナプキンが30分ほどで溢れてしまうなど、想像を絶するような月経量になることがあります。このような場合には必ず、酷い貧血になります。
11.子宮腺筋症になると必ず何らかの症状が出ますか。
子宮腺筋症は通常月経痛や過多月経を伴います。しかしながら、ごく稀に全く症状を伴わない子宮腺筋症もあります。このような場合には、圧迫症状が無い限り治療の必要はありません。12.痛みはどのように評価するのですか。
痛みを客観的に評価することはできません。そこで、主観的に痛みにグレードを付けてもらい、それを比較する方法が採られています。具体的には、10cmの物差しの0の部分を「痛みの無い」とき、10の部分を「これ以上の痛みは想像できない」ほど強い痛みとして、スケールを痛みの程度の場所に移動させてもらいます。この時に、メモリは両端だけで途中には打ちません。患者さんは自分の痛みを主観的にメモリの上に置きます。スケールの裏側にはメモリが打ってあり、痛みの程度を数値化できるようにしてあります。このようにして、痛みを数値で表し、客観性を持たせようとしています。このような痛みの評価をvisual analogue scale (VAS)といいます。13.子宮腺筋症はどうして痛むんですか。
子宮腺筋症の痛みは子宮の収縮痛とされています。月経時に子宮内膜からプロスタグランディンというホルモンが分泌され、その子宮収縮作用によって、子宮が過度に収縮し痛みを感じるとされています。14.自分の月経量が多いか少ないかはどのように判断したらよいですか。
月経量は通常月経期間を通じて50-250ml程度とされていて、個人差の大きなものです。しかし、毎回月経量を量ることはできませんし、他人の月経量と比較することもできません。したがって、普通に月経が発来していて、貧血にならない程度の月経量であれば、正常範囲内と考えて良いでしょう。月経時に血の塊がでることがありますが、それだけで月経量が多いと考える必要はありません。15.月経痛と同時に肛門や足が痛むのは何故ですか。
痛みは知覚神経によって伝えられます。色々なところから来た知覚神経は何本か束になって脊髄に入ってゆきます。脊髄に入るときに隣り合わせの神経は、一方の痛みの刺激が強いと、頭で感じるときにどちらが痛いのかの判断に混乱が生じて、両方の神経の痛みとして感じてしまうことがあります。このような痛みの感じ方を関連痛といいます。関連痛で有名なものに、心筋梗塞の時に肩の痛みを感じるというものがあります。恐らく、子宮からの知覚神経と肛門や大腿からの知覚神経は直ぐ近くを走って脊髄に入るため、子宮の痛み、つまり月経痛が余りにも強いと肛門や大腿の外側の痛みとしても感じることがあるのです。
このような痛みは子宮の治療をすることによって消失します。
16.月経時に吐き気が強いのですが、何故ですか。
月経痛が子宮内膜から分泌されるプロスタグランディンというホルモンの刺激によって引き起こされることは月経痛の項で説明したとおりですが、このプロスタグランディンは消化器系に対しては吐き気を催す作用があります。この作用によって、個人差はありますが、月経時に強い吐き気を催すことがあるのです。また、プロスタグランディンは腸に作用して蠕動を高める作用もあります。蠕動が高まると下痢になります。月経時に下痢になるのはこのためです。
III.診断
17.子宮腺筋症の診断はどのようにつけるのですか。
子宮腺筋症の診断は、典型的な場合には医師が子宮腺筋症という疾患を念頭に置いて診察すれば、それ程難しくありません。典型的というのは、高校生の頃には月経痛が無い。二十歳を過ぎてから、あるいは妊娠を経験してから月経痛を自覚するようになった。同時に月経量も増え、貧血になる。内診上、子宮の大きさが成人男性の握り拳程度に腫大している。子宮の表面がごつごつしていなくて、平滑である。
このような所見の時には、子宮腺筋症と診断することは難しくありません。しかしながら、腺筋症は子宮筋腫と合併することが多く、また、大きさに関係なく、症状が強いこともあります。妊娠既往の無い女性に発生する場合には、子宮内膜症と高率に合併しますから、若い頃から月経痛のあることもあります。このような場合には、問診や内診所見だけで腺筋症の診断を付けることは困難です。
診断に最も役立つのはMRI検査です。MRI画像では子宮腺筋症の診断だけでなく、腺筋症が子宮の何処にできているかを知ることができますし、そのタイプを知ることもできます。(項目7を参照して下さい)
血液検査ではCA125の値が診断に役立ちます。CA125は本来卵巣癌の腫瘍マーカーですが、子宮腺筋症や子宮内膜症の場合にも高くなるので、スクリーニングや診断に役立ちます。ただし、月経中や、その直後にも高くなるので、検査はこれ以外の時に行うことが大切です。
18.子宮腺筋症と診断されたらは必ず治療が必要ですか。
子宮腺筋症は良性の疾患ですから、症状が無ければ必ずしも治療の必要はありません。このことは症状を現さない程度の子宮腺筋症を診断する必要が無いことを意味しています。一方、子宮腺筋症の症状はその大きさと直接関係しません。小さくても非常に強い症状を現すものもあるし、大きくても軽い症状のこともあります。症状が強いからといって、その症状が子宮腺筋症によるものか否かは診断できないこともあります。
19.子宮腺筋症は必ず診断できますか。
通常の内診だけで子宮腺筋症の診断をつけることは非常に難しいです。典型的な症状(例えば月経痛や過多月経)があって、子宮が腫大している場合には子宮腺筋症を強く疑うことはできます。しかし、子宮腺筋症は筋腫に合併したり、子宮内膜症と合併することがあるので、むしろ内診だけで診断されるほうが少ないと考えた方がよいでしょう。経腟超音波検査の所見は参考になりますし、MRI検査までおこなえば、ほぼ完全に診断できます。20.子宮腺筋症の検査にはどのようなものがありますか。
内診、経腟超音波検査、MRI検査、血液検査ではCA125を検査します。内診所見では、子宮の大きさや硬さ、前屈か後屈か、圧痛の有無、可動性といって、内診時に子宮が動くかどうかといったことが診断の参考になります。
典型例では、子宮は腫大し、圧痛は無く、可動性が良好です。このようなタイプは癒着が無く、内膜症を合併していなくて、妊娠の既往のある場合に多いです。
一方、同じく子宮が腫大し、強く後屈し、子宮の後ろ側に圧痛があり、子宮が骨盤にはまり込んで動かない。このようなタイプは子宮内膜症と合併していることが多く、妊娠既往の無い場合が多いです。
経腟超音波検査では、子宮の壁の肥厚が特徴です。この場合、同様に子宮壁の肥厚を来す疾患である筋腫との鑑別が重要になります。
一方、子宮腺筋症の内、中央部に血液を貯留する嚢胞性腺筋症は超音波検査で特徴的な像を呈するので、超音波検査は診断に非常に有効です。
診断法で最も信頼できるのはMRI検査です。この画像上、子宮腺筋症は黒っぽく描出され、その中に白い斑点が浮き出るという特徴的な像を呈します。また、先に述べた嚢胞性腺筋症では、中央部が白く円形に描出されます。(項目7を参照して下さい)
卵巣癌の腫瘍マーカーであるCA125は35以下が正常とされますが、子宮腺筋症では50以上のことが多く、診断に役立ちます。また、CA125 は筋腫では上昇しないので、筋腫との鑑別にも役立ちます。
21.子宮腺筋症は超音波検査で判りますか。
超音波検査は音波を発信してその反射を捉える検査です。婦人科で用いる超音波検査はお腹の上から超音波を当てる経腹超音波検査と腟内から超音波を当てる経腟超音波検査の2種類があります。子宮の病変や妊娠の初期検査は主として経腟超音波でおこないます。音波は水中ではほとんど減衰しないので、膀胱や卵巣嚢腫など液体の貯留している場所は黒く映ります。一方、通常の組織は水分に比べて反射が多いので白っぽく映ってきます。超音波検査はこのコントラストとその輪郭で診断します。したがって、水の中に固形物が浮いているような場合に最も診断精度が高くなります。
子宮が単に大きいことを超音波で診断することは簡単ですが、その質を正確に言い当てることは難しい場合もあります。つまり、同じように子宮筋の中に存在する筋腫と腺筋症を分けて診断することは、非常に難しいと言えます。「色々な症状から腺筋症の可能性が高く、しかも超音波検査で子宮筋が肥厚していれば腺筋症と診断する」といった具合です。従って、超音波検査を何回も受けていたのに腺筋症と診断されなかったということも、当然起こり得るわけです。
22.子宮腺筋症はMRI検査で判りますか。
MRI検査は子宮腺筋症の診断に最も役立つ検査と言えます。正常の子宮はMRI検査で子宮内膜が白く、その外側をジャンクショナルゾーンという黒い部分が層状に取り囲み、そして外側の筋層はグレーに見えます。つまり、内側から白、黒、グレーと3層の構造をとるわけです。子宮腺筋症が発生するとジャンクショナルゾーンが拡大します。つまり、子宮腺筋症の組織はMRI上はジャンクショナルゾーンと同様の輝度を持つわけです。また、子宮腺筋症組織には子宮内膜組織が含まれます。子宮内膜はここでも白く描出されるので、黒く拡大したジャンクショナルゾーンの中に白い点が散在するという、非常に判りやすい模様になります。また、子宮腺筋症の組織には出血が見られることが多いのですが、出血もMRI上は白く描出されます。このように特徴的な像を呈するので、子宮腺筋症はMRIで診断しやすいと言えるのです。(項目7を参照して下さい)
23.子宮腺筋症は血液検査で判りますか。
血液検査だけで子宮腺筋症を診断することはできません。しかしながら、CA125という卵巣癌の腫瘍マーカーが子宮内膜症や子宮腺筋症でも上昇してきますので、子宮が腫大していて、子宮筋腫か子宮腺筋症かを鑑別する際にはCA125の検査は役立ちます。また、人間ドックで行われたスクリーニング検査にCA125が含まれていて、その値が高いことから、子宮内膜症や子宮腺筋症が発見されることはよくあります。CA125は月経中やその直後にも高い値をとることがありますから、この時期を外して検査することが大切です。また、ごく初期の病変では正常値であることの方が多いです。
24.子宮腺筋症の診断が遅れるのは何故ですか。
実は、子宮腺筋症を臨床的に診断するのは非常に難しいのです。子宮が大きいことを指標にすると子宮筋腫、月経痛を指標にすると内膜症という、よく似たしかも頻度の高い疾患があるので、子宮筋腫や内膜症と誤診されやすいのです。
また、当院での経験でも子宮腺筋症はその33%が内膜症と合併し、47%が筋腫を伴っています。紛らわしいですね。
多くの産婦人科医の頭の中には、子宮が大きければ筋腫、月経痛が強ければ子宮内膜症と、頻度の高い順に診断する回路が出来上がっていて、これはなかなか変えられません。しかも、保存的に治療しようとすると、手術以外ではホルモン剤の投与になりますが、その場合に使う薬は子宮内膜症に対して使う薬と同じですから、治療法としては間違っていません。そこで、正確に診断されないまま長く治療を受けるということが起こってくるわけです。
実際、当院を受診される患者さんで、最初から子宮腺筋症と診断されていた方はほとんどいません。「十年来子宮内膜症といわれて来た。半年前にMRIを撮って初めて子宮腺筋症と診断された」という人が大部分です。従って、実際には子宮腺筋症でありながら、そう診断されていない患者さんは非常に多いと思われます。
25.子宮腺筋症は自分で診断できますか。
子宮腺筋症を自分で診断することはできません。ただ、色々な条件が揃った場合に、強く疑うことはできます。
例えば、若い頃(中学生や高校生の頃)には月経痛が無かったのに、二十歳を過ぎて強い月経痛が出現し、分娩・流産・中絶など妊娠の既往があって、しかも子宮が大きい(子宮筋腫を疑う)と言われている場合。あるいは、若い頃から強い月経痛を自覚し、妊娠の既往がなく、子宮内膜症と子宮後屈を指摘されていて、内診時に痛みを伴う場合などがこれに当たります。
IV.治療
26.子宮腺筋症の治療法を教えてください。
従来、子宮腺筋症の標準的な治療法は子宮全摘術とされてきました。この考え方は現在でも変わっていません。子宮という臓器は妊娠、出産のために必要な臓器で、体に何か働きかけをしていることはありません。従って、勿論正常の子宮を摘出する必要はありませんが、例えば既にお子さんがいて、これ以上妊娠を望まない女性が子宮腺筋症に罹患した場合には、子宮を摘出するのがもっともよい治療法です。
子宮を摘出すれば、月経が無くなりますから、当然月経痛や過多月経も治ります。子宮腺筋症は良性疾患ですから、再発する心配もありません。
一方、卵巣は女性ホルモンを分泌して体に働きかけをしていますから、異常が無ければ残します。卵巣を残して子宮を摘出する事は可能です。卵巣を残せば、いわゆる更年期障害のような女性ホルモンの欠落症状が出ることもありません。
子宮腺筋症に対する子宮全摘術のように、絶対に再発することの無い治療法を根治的治療法といいます。
問題となるのは、根治的治療法がとれない、あるいは患者さん本人が子宮の温存を強く希望する場合です。
これから結婚してお子さんが欲しいと思っている女性に子宮全摘術は勧められませんし、子宮に対して思い入れが強く、子宮全摘術をおこなうと、その喪失感のためにかえって不幸になってしまうことが予期される女性の場合にも、子宮は摘出できません。
このような場合に子宮を温存して治療する方法を保存的治療法といいます。
保存的治療法には薬による治療法(薬物療法)と手術による治療法(手術療法)があります。
27.子宮腺筋症に対する薬による治療法(薬物療法)について教えて下さい。
薬物療法には鎮痛剤による症状の緩和とホルモン剤による治療があります。月経痛はプロスタグランディンというホルモンによる子宮の過度な収縮による痛みとされていますから、プロスタグランディンと拮抗する鎮痛剤が理論的には月経痛に有効です。これにはロキソニン、ボルタレンなどが含まれます。
鎮痛剤の効果は個人差が大きいので、自分の痛みに効く薬を見つけることも大切でしょう。
それよりも、社会では月経痛というと「一時的な、軽い痛み」と認識されていることが多く、月経痛で寝込んだり、仕事を休まなければならない事に対して「だらしがない」というような視線を浴びせることがあります。産婦人科医の中にすら、「月経痛で救急車に乗ってきた」とあきれ顔をする医師もいます。しかし、この認識こそが大問題なのです。子宮腺筋症による月経痛は、例えば分娩を経験したことのある女性は「陣痛よりも十倍痛い」と表現することもあります。
まずは、このような想像を絶するような激しい痛みを社会が理解する必要があります。
同じ事は患者側にも言えて、鎮痛剤を服用することに罪悪感を覚えて躊躇してしまうことがありますが、月経痛を我慢する必要はありません。月経時にだけ鎮痛剤を服用するのであれば、耐性ができたり嗜癖になったりする心配はありません。
28.子宮腺筋症に対するホルモン療法について教えて下さい。
子宮内膜症や子宮腺筋症が増殖するためには卵胞ホルモン(エストロゲン)という女性ホルモンを必要とします。そこで、卵胞ホルモンの値を下げる、あるいは卵胞ホルモンに拮抗する薬が治療には有効です。卵巣は下垂体から分泌される性腺刺激ホルモンの作用を受けて女性ホルモンを分泌します。従って、性腺刺激ホルモンが低下すれば卵巣から分泌される女性ホルモンも低下し、子宮内膜症、子宮腺筋症、子宮筋腫のように、その維持や増殖にエストロゲンを必要とする病変は縮小します。いわば人工的に一時的な閉経状態を作ることになります。
このような作用を持つ薬がレルミナ、リュープリン、ナサニール、スプレキュア、ゾラデックスです。しかしながら、卵胞ホルモンが低下すると骨が脆くなるという副作用があるため、投与期間が半年に制限されています。
女性ホルモンには卵胞ホルモンと黄体ホルモン(プロゲステロン)がありますが、正常の月経周期では、先に卵胞ホルモンが作用し、後から黄体ホルモンが作用するというように順番が決まっています。最初から黄体ホルモンが作用すると卵胞ホルモンは十分に効果を発揮することができません。この現象を逆に利用して最初から黄体ホルモンを作用させて卵胞ホルモンの作用を妨げるホルモン療法があります。
低用量ピル(ルナベル、ヤーズ)は卵胞ホルモンと黄体ホルモンの両方を含む製剤、ディナゲストは卵胞ホルモンを含まない黄体ホルモン製剤です。これらのホルモン剤を月経周期初期から服用することで治療効果が得られます。
一般的には低用量ピルは周期的に服用し、ディナゲストは持続的に服用します。
女性ホルモンには副作用もあり、低用量ピルは血栓を生ずることがあります。このため、喫煙者、肥満、血栓既往がある場合には投与できません。また、リスクの無い場合でも、服用中に足の急激なむくみや痛み、突然の息切れや胸痛、頭痛や脱力感が現れたら服用を中止して、医療機関を受診する必要があります。 ディナゲストには血栓に関するリスクはないとされていますが、不正出血が高頻度に認められます。
以上のようなホルモン剤は子宮内膜症に対しては「治る」ことを期待できる治療法ですが、子宮腺筋症に対する効果は限定的であり、服用期間中の痛みや、過多月経は抑えられますが、「治す」効果はありません。従って、ホルモン剤の服用や注射を中断すると直ぐに月経痛や過多月経といった症状が、治療前と同程度に再発します。
一番の問題は、ホルモン剤はそれを服用している間は、避妊薬と同じ作用があるので、妊娠できせん。そこで、妊娠を希望する場合には、ホルモン剤の服用を中断することになりますが、すると直ぐに痛みが再発し、その痛みに耐えられず、またホルモン剤を服用しなければならなくなってしまうのです。つまり、妊娠するために子宮を温存しているのに、実際には妊娠する機会を得られず、ずるずると時間ばかりが過ぎてゆくことになります。
これが、ホルモン療法のジレンマです。
29.ミレーナについて教えて下さい。
ミレーナは黄体ホルモン製剤をしみこませてある、子宮内に装着する避妊具です。本来は避妊具ですが、黄体ホルモンが持続的にじわじわと放出されることにより、子宮内膜に作用して月経量を減少させます。この効果は、子宮筋腫や子宮内膜症の場合にもある程度期待できます。ただ、ミレーナは正常の大きさの子宮を想定して作られているので、子宮筋腫や子宮腺筋症のように子宮が大きくなり、子宮腔が広くなると抜け落ちてしまうのが難点です。子宮腔の長さが7cm以上になると半分以上抜けてしまうとされています。
また、その効果は過多月経に対する効果が主で、月経痛に対しての評価は定まっていません。
従って、子宮筋腫や子宮腺筋症のない過多月経を治療する場合に、ミレーナは最も有効といえます。
30.子宮内膜アブレーションについて教えて下さい。
子宮の内面を覆っている子宮内膜は、卵巣から分泌される女性ホルモンに反応して、厚くなったり剥がれたりしています。この剥がれるときに出血を伴うので月経という形で目に見えるようになるわけです。過多月経とは内膜が剥がれるときに大量に出血することですから、この内膜の機能が無くなれば出血は少なくなるか無くなります。子宮内膜アブレーションとはこの子宮内膜を焼き切って除去してしまう治療法です。従って、上手く行けば月経は無くなります。
ただし、その効果は子宮の内膜に限られますので、子宮の壁の中にある子宮腺筋症病巣には届きません。従って、過多月経の治療には有効ですが、月経痛に対しては無効と考えておいた方が良いでしょう。
31.UAEについて教えて下さい。
子宮動脈塞栓術(UAE)という方法もあります。この方法はカテーテルという細い管を足の付け根の動脈から挿入し、子宮動脈の中に選択的に凝固物質を注入、子宮動脈の血流を遮断して病巣を縮小させようとする治療法です。本来子宮筋腫に対しておこなわれる治療法ですが、子宮腺筋症に対してもおこなっている医療機関があります。その評価は定まっていません。また、UAEは基本的にはその後の妊娠を望まない患者さんにおこなわれるべき治療法です。
当院ではUAE治療後に、無効であったり再発したりして、当院で子宮腺筋症核出術を受けた患者さんを15人経験しています。
32.子宮を取らずに子宮腺筋症は治りますか。
「子宮を摘出しないと子宮腺筋症は治らない」とする考え方の理由は2つあります。一つは、子宮腺筋症の病巣と正常の子宮の筋層は連続しており、両者を正確に識別できないので腺筋症病巣だけを除去することはできないとする考え方です。
もう一つは、全周性の子宮腺筋症のように、子宮全体が腺筋症で置換された場合には、どう手術しても腺筋症は残るので、治癒は不可能だとする考え方です。
前者の考え方に対しては、手術中に指で触れると子宮腺筋症は硬く、正常の筋層は弾力があるので、触診で子宮腺筋症と正常筋層を識別し、腺筋症部分だけを高周波切除器で除去することが可能になりました。
後者に関しては、理論的にはその通りと言わざるを得ません。しかしながら、実際に子宮腺筋症の大部分の病巣を除去し、腺筋症の含まれた、残った子宮筋で子宮を形成すると、月経痛は消え、過多月経もなくなるのです。勿論、直ぐに再発するわけでもありません。
このようなことが経験的に明らかにされ、子宮を取らずに腺筋症を治すことが可能になりました。しかし、再発するリスクは残りますので、挙児希望が無く、根治を望む場合には子宮全摘が基本となります。
33.子宮腺筋症核出術とはどのような手術ですか。
実は子宮腺筋症核出術という術式は正式にはありません。これは核出術という手術は土の中からお芋を掘り出すように、周りの組織と掘り出される組織が綺麗に分かれるときに使われる医学用語です。子宮筋腫の場合などは、子宮筋腫の部分と周りを取り囲む正常の子宮筋の間はガーゼでこすって剥がすことができます。このような時に子宮筋腫核出術ということばを使います。一方、子宮腺筋症の場合には、周りの正常の子宮筋と腺筋症病巣が入り組んでいて、剥がすことはできません。そこで、本来は核出術ではないのですが、今までこのような手術が行われてこなかったため、適切な医学用語がないので、子宮腺筋症核出術と呼んでいるのです。今後、適切な手術名が付けられることが望まれます。
いずれにしても、その実体は子宮を残して、腺筋症という病巣をできる限り除去し、月経痛や過多月経という症状を軽減させ、より妊娠しやすくなるよう、妊娠したときに流産しにくくなるよう子宮を形成する手術の事を指しています。
34.子宮腺筋症核出術について教えて下さい。
当院でおこなっている子宮腺筋症核出術に関しては、当院のホームページの子宮腺筋症外来の項に詳しく載せてありますので、そちらをご覧下さい。35.子宮を摘出してホルモンに異常は生じませんか。
子宮は妊娠して胎児を育てることがその役目で、ホルモンを分泌するなどの、体に対する働きかけはありません。従って、子宮を摘出しても、ホルモンに異常を生ずることはありません。子宮と卵巣は近い位置にあり、卵巣から分泌される女性ホルモンが子宮に作用を及ぼすので相互に作用しているように考えられがちですが、その作用は卵巣から子宮への一方向です。従って、子宮を摘出してもホルモンの異常は起こりません。
36.子宮腺筋症核出術後に妊娠して、危険はないですか。
帝王切開や子宮筋腫の核出術など、子宮に傷をつける手術の後で最も心配されるのが次回妊娠時の子宮破裂です。これはあくまでも当院での経験ですが、子宮腺筋症核出術を始めたのは、「激しい月経痛や過多月経からは逃れたいが、子宮は残したい」という患者さんの切なる要望に応えるためでした。従って、当初手術は「症状を完全に取り、なおかつ再発させない」ことを第一義に考えて開発しました。
その後、妊娠する方も出てきて、妊娠例が多くなると、この手術の後にも子宮破裂がおこることが判ってきました。
一般に子宮破裂というのは、分娩時にその強い子宮の収縮に耐えられず、子宮が破れてしまうことをいいます。ところが、子宮腺筋症核出術後の子宮破裂はこの様に分娩時に起こるものでは無く、妊娠中に突然発生しました。つまりこの点で、一般の子宮破裂とは異なるものだったのです。これは穿通胎盤といって、胎盤が子宮筋の中に潜り込み、そのまま深く入って子宮を突き抜けてしまうときに起こることが分かりました。そして、その原因が子宮筋の縫い方にあることもつきとめられました。
この様な経験を踏まえ、子宮の縫合法を改良することによって穿通胎盤は防げるようになりました。
ただ、この手術が子宮に大きな傷を付けていることに変わりはありません。実は、術後に経腟分娩をした方が6人あり、いずれも子宮破裂は起こりませんでしたが、基本的に現在、経腟分娩は許可しておらず、陣痛が始まる前に帝王切開分娩することを勧めています。また、双胎妊娠の分娩も3例あり、2例では子宮破裂は起こりませんでしたが、1例で子宮破裂が生じています。従って多胎妊娠はできるだけ避けたいので、例えば体外受精を受けるときには必ず受精卵は1個だけ戻すことを指導しています。
37.子宮腺筋症核出術の適応年齢は何歳までですか。
まず始めに、閉経すれば腺筋症は自然に治癒しますので、治療の必要はありません。医療には標準的な治療法という言い方があります。医師なら誰でも認める、教科書に書いてあるようなやり方といえるでしょう。手術の場合にはスタンダードと言われます。子宮腺筋症のスタンダードな手術法は、今でも子宮全摘術とされています。
従って、子宮を温存して治療するためには何らかの理由が必要になります。その最大の理由が、「子宮は取りたくない」という患者さんの希望です。
通常、医師の側から「子宮を残して手術した方が良い」とは言いません。
言い換えると、子宮の温存希望の強い方は誰でも、年齢にかかわらず子宮温存手術の対象になることになります。
この時に大切なのが、患者自身が必要な情報を得た上で、しっかりとした考えを持つことです。
術後の妊娠を希望する場合、術後妊娠率は40歳を境に急速に低下します。
既に健康なお子さんが居て、これ以上子供が欲しいとは思っていない方が、子宮腺筋症に罹患した子宮を温存する意義は、婦人科的にはありません。
ただ、子宮に対するこだわりが非常に強く、子宮を摘出してしまうと女性でなくなってしまうような気持ちを持っている女性の場合には、摘出して月経痛や過多月経から解放されても、それ以上の喪失感が精神的に生じてしまっては、かえって治療が災いになってしまいます。この様な患者さんは、子宮の温存手術の対象になります。
このような理由から、当院では年齢による制限はおこなっていません。
38.子宮腺筋症核出術の種類を教えてください。
当院でおこなっている子宮腺筋症核出術は、大きく分けて2種類あります。子宮全体の中で腺筋症の病巣の占める部分が一部分で、それ以外が正常の場合(部分性腺筋症)には病巣を最大限除去した上で、残された正常部分で子宮を作り直すことができます。我々はType I 手術と呼んでいます。
もう一方は、子宮全体が腺筋症で置き換えられている場合(全周性腺筋症)です。この場合には正常筋層が無いか、あってもごく僅かで、正常筋層だけでは子宮を作り直すことができません。そこで、子宮腺筋症病巣が残ることには目をつぶって、その量をなるべく少なくし、子宮を新たに作ることになります。このような手術をType II 手術と呼んでいます。
Type I手術は、病巣を除去した後に残る正常部分で子宮を作り直すわけですから理解しやすいですが、Type II手術は、病巣が遺残することを前提とするので、その意義や効果に疑問を持つ産婦人科医もいます。
しかしながら、月経痛と過多月経に関して、予後は予期したよりも遥かに良好でした。また、Type II手術後に妊娠・出産する患者さんも出てきています。このように両手術とも有効と考えられますので、現在はこれらの術式を患者さんの状況に応じて使い分けています。
39.もう、子供は要りませんが、その時の最適な治療法は何ですか。
子宮腺筋症に罹患して、辛い月経痛と過多月経といった症状に悩まされているのであれば、子宮を摘出するのが最も良い治療法です。子宮は妊娠してその中で胎児を育てるための臓器です。いわば非常に良くできた器ということもできるでしょう。子宮は体に対して何ら働きかけをしていません。従って、子宮がなくなっても体調に変化が起こることはなく、現象としては月経がなくなること、妊娠しなくなることだけです。
子宮を摘出すると、いわゆる更年期障害のような症状が出ることがあると心配する方がいますが、これは誤解です。卵巣は女性ホルモンを分泌して体に働きかけをしていますが、子宮にはこのような作用はないので、子宮だけ摘出して卵巣を残せばこのような症状は避けることができます。
正常な子宮を摘出する必要は全くありませんが、病気で自分自身を苦しめている子宮にこだわる必要はありません。
40.再発でも手術はできますか。
子宮腺筋症の標準的な手術術式は、今でも、あくまでも子宮全摘術ということになっており、子宮腺筋症を部分的に摘出する手術は、従来は行われて来ませんでした。このような状況の中で、患者さんに強く子宮を残して治療することを求められた医師は、ある意味では「仕方なく、子宮を残して手術」してきたことも事実です。このような場合には、腺筋症の除去は不完全ですので、早晩再発することになります。
このことは、今でも大多数の産婦人科医が、「子宮腺筋症の保存的手術を受けても必ず再発する」と患者さんに話していることからも判ります。
このように実際には、再発例は多いと考えられます。そこで本題に入りますが、一度腺筋症の保存的手術を受けて、その後、再発した場合に、もう一度保存的に手術することは非常に難しいですが、可能です。ただ、最初にどのような手術をされているかによって、その難易度は変わってきますので、一概に断定的なことは言えません。ちなみに、当院では再発後の再核出手術は97例におこなわれています。初回手術は62例が他院、35例が当院です。その後、再々発したのは10例でした。
41.子宮腺筋症核出術自体に危険性はありませんか。
現在までのところ、当院で行っている子宮腺筋症核出術で、術中、術後に亡くなられたり、重大な後遺症を残したことはありません。しかしながら、子宮腺筋症の手術の際には骨盤内に癒着のあることが多く、この癒着を剥がさないと手術できません。これを癒着剥離術といいますが、この手術のために腸管の損傷が5例(0.2%)、尿管の損傷が2例 (0.1%)ありました。
輸血を要した症例は62例(2.7%)。術後の腸閉塞が21例(0.9%)ありましたが、20例は保存的に治癒しています。
42.子宮腺筋症核出術は必ず再発するといわれましたが、本当ですか?
婦人科の手術は摘出術(臓器を取り除く手術)が多く、産婦人科医は機能温存手術(臓器の一部を取り除いて、持っている機能を残す手術)に慣れていません。子宮腺筋症核出術は、子宮腺筋症になってしまった子宮の病巣だけを取り除いて、子宮の妊娠・分娩という機能を温存する手術です。これを安全におこなおうとすれば、どうしても切除範囲は不十分になり、病巣の大部分が残ってしまうこともあります。この様な場合には必ず再発することになります。
当院では、今までに子宮奇形の形成術を数多く手がけてきました。
子宮奇形は不妊や流産の原因になります。その時に、妊娠が維持されるように子宮を作り直す手術がおこなわれます。この手術のことを子宮形成術といいます。
子宮腺筋症の保存的手術後の再発率を抑えるには病巣を大胆に除去する必要があります。病巣を大胆に除去すれば、その修復は難しくなります。この子宮の修復に、子宮形成術の経験が役に立ちました。
このように当院で行われている術式では、徹底的に病巣を除去した上で子宮を形成しているので、再発率が低いものと思われます。勿論、再発率をゼロにすることはできませんが、現在約10%まで押さえ込むことができています。
従って、子宮腺筋症核出術後の再発率は術者の技倆によって異なると考えるべきでしょう。
43.子宮腺筋症核出術は、どうして保険が利かないのですか。
これにお答えするには日本の保険の仕組みを説明しなければなりません。日本の健康保険は公的保険といって、国が運営しています。そして、その中に中央社会保険医療協議会(中医協)という組織があり、ここで疾患別に保険でできる検査や治療法が決められています。この答申を受けて、社会保険は2年ごとに改訂されています。
つまり、病気ごとに、保険でできる手術、検査、使える薬などが載ったリストがあって、このリストの内容が2年ごとに改訂されていると考えると判りやすいでしょう。
例えば、子宮筋腫の場合には、子宮を摘出する手術(子宮全摘術といいます)は保険でできますし、筋腫だけを摘出する手術(子宮筋腫核出術といいます)も保険で手術できます。これは、これらの術式が子宮筋腫という病名に対応したリストに載っているからです。このようなことを保険適応があるといいます。
一方、子宮腺筋症という病名になると、子宮全摘術はリストに載っていますから保険でできるのですが、子宮腺筋症核出術はまだこのリストに載っていないのです。このリストに載っていないものは、保険ではできないことになっています。従って、そのリストに載れば(保険に収載されるといいます)、保険診療ができるようになります。
保険診療の対象となるのは、その治療法が標準的な治療法になったと判断される場合です。現在まだ、子宮腺筋症核出術は標準的な治療法とは判断されていないということになります。
44.先進医療について教えてください。
日本の医療制度は公的保険制度です。公的保険制度では、疾患毎にその病名でできる検査法、あるいは治療法が決められています。つまり、検査法や治療法は病名と厳密に対応があるということです。この対応に外れた行為は、検査であっても治療であっても公的保険は使えません。公的保険が使えないとどうなるかというと、自費診療になるということです。つまり、「保険が効かなければ自費になる」ということで、ここまでは判りやすいですね。問題はこの後です。
1回の外来受診や入院で、1項目でも自費診療があると、その他の行為も総て自費になってしまうのです。つまり、自費と保険は一緒に使えない。このような診療行為を混合診療といいますが、混合診療は禁止されているのです。
例えば、手術が自費だと、その入院時に行われた検査から投薬まで総て自費になってしまいます。そうなると、患者さんの負担が非常に大きくなってしまいますね。
そこで厚労省は、このように保険に収載されていない新しい検査法や治療法が開発された場合には、ある程度の自費診療の実績を積んだ上で、厚労省に申告するようにしたのです。厚労省はその安全性や有効性を審査し、合格したものだけを「先進医療」に認定することにしたのです。
「先進医療」に認定されると、厚労省がその料金を決めます。その決められた料金を患者さんは自費で支払うことになります。一方、それ以外の費用、例えば入院費や検査料、薬代は保険が使えることになります。
つまり、「先進医療」という名称は、高度先進医療などといわれるように、最先端の進んだ医療というイメージが非常に強い言葉ですが、その本質は、例外的に自費診療と保険診療の混合診療を認めることによって、患者さんの負担を軽減するシステムなのです。
この「先進医療」の申請は病院毎に行われます。数多くの病院が申請して、全国どこでも「先進医療」ができるようになった項目は、次第に保険に収載されてゆきます。つまり、保険収載の前段階と解釈することもできるわけです。
2005年に当院から申請された「高周波切除器を用いた子宮腺筋症核出術」は18年間に亘って先進医療として実施されましたが、その普及が限定的であったため2023年3月に先進医療の認定が取り消されました。しかしながら、厚生労働省もこの治療法の重要性と意義は十分に理解しているため、今般「高周波切除器を用いた」という条件を外して、つまり「高周波切除器を用いなくてもかまわない」という条件にして、新たに先進医療として認定し、その普及を計ることになりました。
〇 子宮腺筋症病巣除去術
費用(自己負担):364,500円
その他の費用(入院費、検査料等)は保険適応額に準じて算定致します。
V.予後
45.手術治療後の再発率を教えてください。
当院での子宮腺筋症核出術後の再発率は、手術後の期間が長くなるに従って、増加しています。子宮腺筋症の手術は、病巣の残存という視点から見たときに2種に分けられます。つまり、完全に病巣の除去ができた場合と、病巣の除去が不完全に終わった場合です。
完全に病巣が除去できるのは、部分性の腺筋症に限られ、例えば子宮の前壁が正常で、病巣が子宮の後壁だけにあれば、後壁を完全に除去し、前壁を使って子宮を形成することによって、完全な病巣の除去が可能です。しかし、この場合にも、再発率は0ではありません。それは手術時に正常だった、或いはそこに腺筋症があるとは診断されなかった前壁に、新たに腺筋症が発生してくることがあるからです。
このような形の再発を防ぐ事は非常に困難です。
一方、子宮全体が腺筋症で置き換えられている全周性の子宮腺筋症では、病巣を全部摘出すると子宮がなくなってしまいますから、必ず病巣は遺残することになります。それでも、全例が再発するわけではありません。
悪性腫瘍の場合には、不完全な手術では、その後に放射線療法や化学療法で治療しない限り、必ず再発します。従って、腺筋症と悪性腫瘍とはその再発に関する性格が違うと考えた方が良さそうです。
悪性腫瘍の場合には、画像で腫瘍が見つかれば再発と診断されますが、子宮腺筋症の場合には、このように明らかに病巣の残存がある場合もあるので、再発という定義自体が難しいのです。
そこで、月経痛などの症状、MRIなどの画像所見、CA125値などを参照して総合的に再発の診断をおこなった場合、部分性腺筋症では10.0%、全周性腺筋症では10.1%でした。
46.子宮腺筋症核出後の妊娠率を教えて下さい。
妊娠率は部分性腺筋症と全周性腺筋症では異なります。また、手術時の年齢が若ければ、妊娠率も高くなります。当院の術後妊娠率は、既婚あるいは術後結婚された妊娠希望のある方を対象とすると、年齢が40歳未満では部分性腺筋症が42.8%、全周性腺筋症が33.1%でした。一方、部分性と全周性を合わせた妊娠率を手術時の年齢で比較すると、30歳未満では66%、30歳から34歳では43.3%、35歳から39歳では37.3%、40歳から44歳では13.9%、45歳以上では7.3%です。しかしながら、流産率も約30%と高いので、妊娠した方が総て赤ちゃんを抱けるわけではありません。
47.子宮腺筋症があっても妊娠できますか。
子宮腺筋症と診断されていても妊娠することはあります。従って、子宮腺筋症の患者さんの総てが妊孕性(妊娠する能力)を失っているわけではありません。また、妊娠するための条件もいろいろあります。例えば、自然に妊娠できるか、あるいは体外受精を受けたときはどうか、などです。体外受精をおこなっている医療機関の意見も様々で、「子宮腺筋症があっても体外受精による妊娠率に変わりはなかった」という意見から、「体外受精で妊娠しない一群の患者の中に腺筋症の患者が多く含まれている」という意見まで様々です。
この様に、子宮腺筋症の存在が妊娠に不利に働くことは充分に考えられますが、そのままでは妊娠できないとまでは言えません。従って、妊娠を強く希望される場合には、手術の前に体外受精を試みて、妊娠できない場合に手術を選択するのも一法だと思われます。
一方、最近の研究で、子宮腺筋症が流産の原因になり、子宮腺筋症核出術が流産予防に役立つことは判ってきました。従って、過去5年以内に自然流産を経験した方は、次の妊娠の前に手術を受けた方が良いかも知れません。
48.手術治療すれば妊娠の可能性は高くなりますか。
子宮腺筋症が不妊原因になっている場合には、治療すれば当然妊娠率は高くなると考えられます。しかしながら、子宮腺筋症の患者さんは、例えば子宮内膜症とか、腹腔内癒着といった、腺筋症以外の不妊原因も合併していることが多いので、それらの不妊原因が一掃されないと妊娠には繋がりません。また、腺筋症の術後妊娠率も、他の不妊治療と同様、もっともその治療後の妊娠率に影響を与える因子は患者さんの年齢ですので、40歳を超えた患者さんの妊娠率が、子宮腺筋症の治療によって飛躍的に向上するとは考えない方が良いでしょう。
49.子宮腺筋症はがんになりますか。
卵巣の子宮内膜症性嚢胞(チョコレート嚢胞)から卵巣癌が0.7%程度発生することは知られています。しかし、子宮腺筋症からの腺癌の発生は非常に少ないとされ、一般に癌に関するリスクファクター(危険因子)とは考えられていません。ただ、当院で子宮腺筋症の手術を受けた患者さんに子宮体癌が見つかったことはあります。従って、40歳前後で子宮腺筋症と診断されていたら、子宮体癌の検査も含めて、がん検診を受けておいた方が良いでしょう。
50.手術後はどのように管理するのですか。
子宮腺筋症核出術は全く新しい手術なので、術後管理の基準も決まっていません。そこで当院では、退院後2週間で診察し、日常生活を許可。術後3ヶ月でMRIを撮り、妊娠を許可。その半年後に診察し、妊娠の有無、月経痛や過多月経を評価。それ以後は1年ごとに外来で診察をしてゆきます。この管理法は遠方から来る方も、外国から受診なさる方も同じです。当院では、術後の薬物療法はおこなっていません。
この間に、快適に日常生活を送れる方、残念ながら再発してしまう方、妊娠する方、妊娠が維持される方、流産してしまう方、様々な予後に分かれます。それを分析して、より良い治療法の開発に繋げてゆきます。
従って、患者さんには自分の病気だけ治れば良いと考えるのではなく、同じ病気になった、後から治療を受ける方の役に立つ、という意識を持って頂くことが大切です。
51.妊娠すれば良くなると言われましたが、本当ですか。
子宮内膜症は妊娠が治療効果を発揮しますが、腺筋症ではその効果は限定的です。女性ホルモンには卵胞ホルモン(エストロゲン)と黄体ホルモン(プロゲステロン)の2種類があり、子宮腺筋症や子宮内膜症を増殖させるのは主として卵胞ホルモンです。これは卵胞ホルモンがこれらの疾患の細胞を増殖させる方向に作用するからです。一方、黄体ホルモンは細胞を質的に変化させ、増殖を抑える方向に作用します。子宮内膜症の治療としてピルなどのホルモン剤を服用するのは、この黄体ホルモンの作用を期待しているわけです。
妊娠時には胎盤から大量の黄体ホルモンが分泌されるので、妊娠すれば子宮内膜症が良くなるという説明には一理ありますし、実際、子宮内膜症は妊娠によって改善します。
しかしながら、子宮腺筋症は妊娠によっても改善するとはいえません。妊娠中は無月経になるので、それだけで月経痛や過多月経から逃れることができます。このような効果を除くと、実際に妊娠分娩した患者さんにはしっかりと腺筋症は残っていますし、産後、しばらくすると症状が出てくることがあります。
それよりも、子宮腺筋症を合併していながら自然妊娠することは難しいので、子宮腺筋症の場合に、妊娠を前提とした症状の改善や治療効果は期待しないほうが良いでしょう。